La carenza di sonno è un problema di salute pubblica: circa 50-70 milioni di adulti negli Stati Uniti hanno un disturbo relativo al sonno (ref. 1). Secondo il sondaggio Vital Health Survey dei CDC, che studia i comportamenti di 76.669 adulti, quasi il 30% di loro riferisce di dormire meno di 6 ore al giorno (ref. 2).
Le conseguenze a lungo termine del sonno insufficiente non solo hanno un impatto sulla capacità operativa del nostro cervello, ma aumentano anche il rischio di altri problemi di salute, come obesità, diabete, malattie cardiovascolari, ipertensione, ictus, ansia, depressione e demenza.
Dormire in modo riposante è essenziale per la memoria e la cognizione e protegge il cervello dal declino cognitivo correlato all'età. Quando dormiamo, avvengono numerosi processi riparativi nel cervello, tra cui:
- il consolidamento dei ricordi da breve a lungo termine (ref. 3);
- l'eliminazione dei rifiuti metabolici (ref. 4);
- l'elaborazione emotiva, che aiuta a stabilizzare l'umore (ref.5).
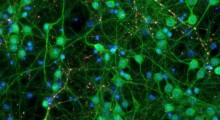
Gli studi dimostrano che il cambiamento di qualità e quantità di sonno mentre invecchiamo può aumentare il rischio di morbo di Alzheimer (MA) (ref. 6,7). La produzione e la deposizione del peptide amiloide-beta (Aβ), che può accumularsi e formare placche tossiche intorno ai neuroni nel cervello, è una delle principali caratteristiche patologiche implicate nel MA. Dato che la deposizione di Aβ si verifica decenni prima dei sintomi del declino cognitivo, essa funge da marcatore preclinico del rischio e della progressione del MA.
Accumulo più elevato di Aβ dopo una notte di privazione del sonno
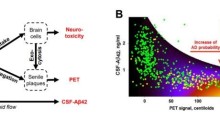
Uno studio del 2018, pubblicato in PNAS dal dott. Eshan Shokri-Kojori e colleghi, ha misurato i livelli Aβ nel cervello umano vivente di 20 controlli sani, al basale e dopo una notte di privazione del sonno, usando la scansione con tomografia ad emissioni di positroni (PET) con il radiotracciante 18F-Florbetaben che si lega alla proteina amiloide (ref. 6).
Hanno dimostrato che i livelli di Aβ aumentano dopo una sola notte di privazione del sonno, in particolare nelle regioni del cervello associate alla memoria e all'umore (cioè, ippocampo e talamo). Questa scoperta è importante in quanto l'ippocampo mostra alcuni dei primi cambiamenti strutturali e funzionali del MA. Quando dormiamo, l'eliminazione delle proteine avviene attraverso una combinazione tra il sistema glinfatico (una rete di capillari nel cervello che aiuta a estromettere i rifiuti) e le oscillazioni gamma, durante il sonno a onda lenta.
Studio del sonno rivela biomarcatori associati all'accumulo di Aβ negli anziani cognitivamente sani
Mentre invecchiamo, i cambiamenti nei nostri modelli di sonno possono portare all'aumento dell'accumulo di Aβ. Uno studio di Joseph R. Winer e colleghi, pubblicato nel numero di novembre di Current Biology, ha scoperto che il deterioramento della fisiologia del sonno è associato ad un tasso alto di accumulo di Aβ nel cervello umano (ref. 7).
In questo studio, gli autori ipotizzano che la velocità della deposizione di placca Aβ può essere regolata dal livello di sonno deteriorato, che hanno valutato misurando l'attività dell'onda cerebrale con la polisonnografia a elettroencefalogramma (EEG). Al Berkeley Aging Cohort Study hanno partecipato 32 anziani cognitivamente sani, dalle cui scansioni PET con 11C-PiB ripetute è stato calcolato il tasso di accumulo di Aβ su una media 3,7 anni (± 2,4 anni).
Hanno scoperto che alcune caratteristiche del sonno umano sono predittori del tasso di accumulo di Aβ negli anziani sani. Nello specifico, l'attività a onda lenta del movimento oculare non rapido (non-REM) inferiore a 1 Hz, e l'efficienza del sonno, erano i migliori predittori della deposizione corticale di Aβ nel tempo.
Perché questa scoperta è importante? La capacità di rilevare questi cambiamenti nel sonno a onda lenta con la polisonnografia EEG può diventare una misurazione facilmente accessibile e non invasiva per valutare il MA preclinico, che può essere convalidato con una scansione PET. Questi risultati sono incoraggianti perché il rilevamento precoce offre un'opportunità per iniziare gli interventi sullo stile di vita e quelli terapeutici in un momento in cui possono essere efficaci a rallentare la progressione della malattia.
Il sonno è un fattore di rischio modificabile per prevenire il declino cognitivo
Tutti abbiamo notti insonni, che siamo stati nottambuli al college oppure nuovi genitori. Quelli che hanno un lavoro a turni, compresi i professionisti sanitari, i vigili del fuoco, gli agenti di polizia, il personale militare e i dipendenti nelle industrie di trasporto e dell'ospitalità, sono influenzati regolarmente dalle interruzioni del ritmo circadiano.
Guardando al futuro, gli studi sul sonno possono offrire biomarcatori misurabili che aiutano a valutare il rischio di declino cognitivo. Per ora, possiamo usare queste informazioni per attuare azioni ispirate che trattano l'insonnia o migliorano le nostre abitudini di igiene del sonno, supportando la salute del cervello a lungo termine.
Ecco alcune strategie pratiche per migliorare il sonno:
- Terapia cognitiva-comportamentale (CBT, cognitive-behavioral therapy). La CBT ha una solida base di prove per il trattamento efficace dell'insonnia e di altri disturbi del sonno. Combina la terapia cognitiva con strategie per migliorare le abitudini del sonno, dando risultati a lungo termine migliori della farmacoterapia (ref. 8).
- Attività fisica regolare. L'attività fisica è uno dei migliori trattamenti non farmacologici per l'insonnia; studi randomizzati controllati hanno mostrato miglioramenti nella qualità, della durata e dell'efficienza del sonno. Esso aumenta anche il flusso sanguigno al cervello, migliora l'apprendimento e la memoria, aumenta il volume dell'ippocampo, e gli studi su animali dimostrano che riduce la deposizione di placche Aβ (ref. 9).
- No caffeina almeno 6 ore prima di coricarsi (cioè, caffè, cioccolato, bevande energetiche caffeinate). La caffeina ha dimostrato di produrre effetti dirompenti sul sonno, riducendone l'efficienza, prolungando la sua latenza e riducendone la durata totale. Uno studio pubblicato nel J of Clin Sleep Med ha rivelato che gli effetti della caffeina sul sonno erano presenti anche se consumata 6 ore prima di andare a letto (ref. 10).
- Ridurre l'esposizione serale alla luce 3 ore prima del letto. La luce ci dà lo stimolo per sincronizzare i nostri ritmi circadiani. L'esposizione alla luce nei momenti impropri, anche da smartphone, televisione e computer, può disturbare i ritmi circadiani, influenzando i livelli di melatonina. La melatonina è l'ormone prodotto dalla ghiandola pineale che regola il ciclo sonno-veglia. I livelli elevati di melatonina facilitano il sonno. La luce artificiale nella stanza (300-500 lux) sopprime la melatonina, mentre gli ambienti con luce soffusa aiuteranno a sostenere la secrezione di melatonina. Se sei curioso di conoscere i livelli di lux della tua stanza, puoi scaricare un'app da smartphone che li misura.
- Tenere fredda la camera da letto. L'ambiente termico in cui siamo ha un ruolo essenziale nel regolare il sonno. Dato che i cicli del sonno non-REM sono accompagnati da un declino della temperatura che raffredda il corpo e il cervello, impostare il termostato tra 15°C e 19°C può aiutare a indurre il sonno.
Fonte: Kristen Willeumier PhD, neuroscienziata dell' UCLA e del CEDARS-Sinai Medical Center.
Pubblicato su Neurology Today (> English) - Traduzione di Franco Pellizzari.
Riferimenti:
- Medicine Io. Sleep Disorders and Sleep Deprivation: An Unmet Public Health Problem. Washington, DC: The National Academies Press; 2006.
- Schoenborn CA, Adams PF, Peregoy JA. Health behaviors of adults: United States, 2008-2010. Vital Health Stat 10 2013:1-184.
- Buzsaki G. Memory consolidation during sleep: a neurophysiological perspective. J Sleep Res 1998;7 Suppl 1:17-23.
- Jessen NA, Munk AS, Lundgaard I, Nedergaard M. The Glymphatic System: A Beginner's Guide. Neurochem Res 2015;40:2583-99.
- Walker MP, van der Helm E. Overnight therapy? The role of sleep in emotional brain processing. Psychol Bull 2009;135:731-48.
- Shokri-Kojori E, Wang GJ, Wiers CE, et al. beta-Amyloid accumulation in the human brain after one night of sleep deprivation. Proc Natl Acad Sci U S A 2018;115:4483-8.
- Winer JR, Mander BA, Kumar S, et al. Sleep Disturbance Forecasts beta-Amyloid Accumulation across Subsequent Years. Curr Biol 2020;30:4291-8 e3.
- Park KM, Kim TH, Kim WJ, An SK, Namkoong K, Lee E. Cognitive Behavioral Therapy for Insomnia Reduces Hypnotic Prescriptions. Psychiatry Investig 2018;15:499-504.
- Ebrahimi K, Majdi A, Baghaiee B, Hosseini SH, Sadigh-Eteghad S. Physical activity and beta-amyloid pathology in Alzheimer's disease: A sound mind in a sound body. EXCLI J 2017;16:959-72.
- Drake C, Roehrs T, Shambroom J, Roth T. Caffeine effects on sleep taken 0, 3, or 6 hours before going to bed. J Clin Sleep Med 2013;9:1195-200.
Copyright: Tutti i diritti di testi o marchi inclusi nell'articolo sono riservati ai rispettivi proprietari.
Liberatoria: Questo articolo non propone terapie o diete; per qualsiasi modifica della propria cura o regime alimentare si consiglia di rivolgersi a un medico o dietologo. Il contenuto non rappresenta necessariamente l'opinione dell'Associazione Alzheimer onlus di Riese Pio X ma solo quella dell'autore citato come "Fonte". I siti terzi raggiungibili da eventuali collegamenti contenuti nell'articolo e/o dagli annunci pubblicitari sono completamente estranei all'Associazione, il loro accesso e uso è a discrezione dell'utente. Liberatoria completa qui.
Nota: L'articolo potrebbe riferire risultati di ricerche mediche, psicologiche, scientifiche o sportive che riflettono lo stato delle conoscenze raggiunte fino alla data della loro pubblicazione.


 Associazione Alzheimer OdV
Associazione Alzheimer OdV